人工授精について
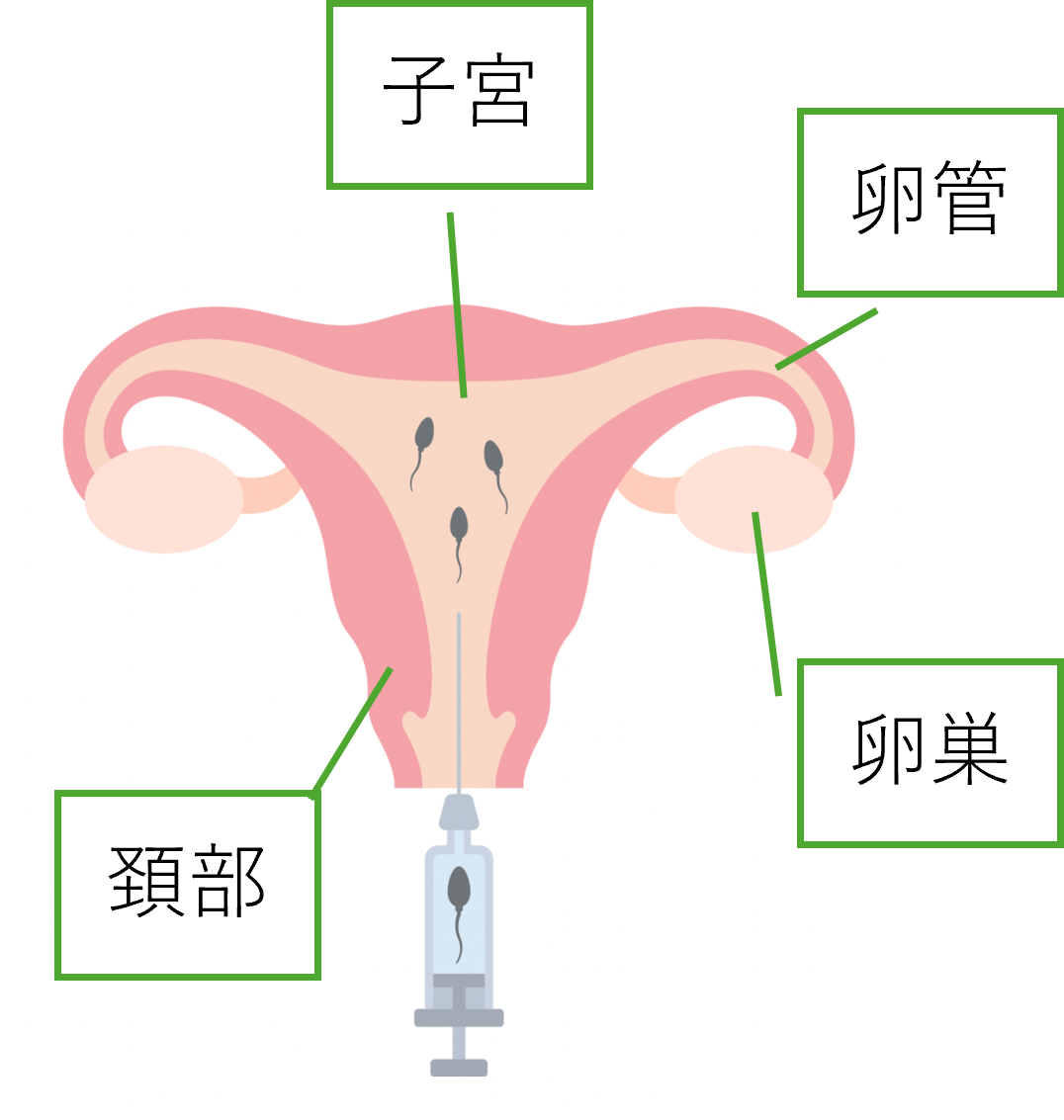 配偶者間人工授精(AIH)は、排卵日に合わせて調整した精液を子宮内に注入する治療です。ヒトの人工授精の歴史は意外と古く、配偶者間人工授精(AIH)のヒトへの応用は、1799年、イギリスの外科医ジョン・ハンターが初めに成功しました。また、1884年には米国で実施されました。
配偶者間人工授精(AIH)は、排卵日に合わせて調整した精液を子宮内に注入する治療です。ヒトの人工授精の歴史は意外と古く、配偶者間人工授精(AIH)のヒトへの応用は、1799年、イギリスの外科医ジョン・ハンターが初めに成功しました。また、1884年には米国で実施されました。
人工授精の種類
人工授精とは、受精が行われる場所である卵管の「膨大部」に、受精に必要な量の精子を届けて受精を促す治療法です。また、同じ人工授精でも、精子を注入する場所で名称が変わります。
人工授精の分類は以下の通りです。
- 子宮頸管内人工授精(ICI):精子を子宮頸管に注入する方法
- 子宮腔内人工授精(IUI):精子を子宮腔内に注入する方法
- 腹腔内人工授精(DIPI):腟の方から腹腔内(ダグラス窩)に精子を注入する方法
- 卵管内人工授精(FSP):精子を卵管内に注入する方法(精子が卵管の端まで到達しやすいため、妊娠の可能性が比較的高いとされています)。
人工授精の適応
基本的に、男性に不妊の要因がある(軽度の乏精子症、精子無力症など)方々に適しています。また、女性が自然妊娠可能であることも適応条件です。また、勃起障害(ED)や腟内射精障害などの性交障害症例も適応となります。なお、配偶者間人工授精(AIH)を行う場合、原則として配偶者の同意が必要になります。費用は保険診療になります。
原精液の
総運動精子数からみた適応
下記、WHOの基準になります。基準値を満たしていない精液の場合は、精子の受精能力が低下する可能性があります。2回以上検査を行い、検査結果が基準値に達していない場合に、AIHによる治療が対象となる場合もあります。
WHOラボラトリーマニュアル 第6版における精液検査の正常値
| 検査項目 | 下限基準値 |
|---|---|
| 精液量 | 1.4ml以上 |
| 総精子数 | 3900万/射精以上 |
| 精子濃度 | 1600万/ml以上 |
| 運動率 | 42%以上 |
| 前進運動率 | 30%以上 |
| 生存率 | 54%以上 |
| 正常形態率 | 4%以上 |
機能性不妊
一般不妊検査を行った結果、男女ともに問題がなく、かつタイミング指導を一定期間行っても妊娠に至らなかった方々が適応になります。
射精障害・性交障害
性交痛や勃起障害、射精障害、精神的事情によって性行為を行うことはできないが、マスターベーションによる射精は可能な方が適応になります。
精子―頸管粘液性不適合
頸管粘液とは「おりもの」のことです。頸管粘液が不足している場合や、精子を運ぶ機能が低下している状態は、通常の性交では精子が子宮・卵管を通過しにくくなっている可能性があります。そのため、以下の方は治療の適応となります。
- フーナーテストの結果、頸管粘液の分泌に異常がある場合
(現在はあまり、フーナーテストは行われません) - 抗精子抗体陽性(精子を障害する抗体)の場合
原因不明不妊
タイミング法を行っても妊娠に至らない場合、治療の適応になります
ただし、卵管采の卵子ピックアップ障害や、受精障害などを疑う場合に、体外受精への移行を早めに決める必要があります。
精子調整法
採取と液化
マスターベーションによる採取を行います。来院が難しい場合は、パートナーに持ち込んでいただきます。採取した直後の精液は、ゲル状に固まっているので液化する必要があります。通常は室温もしくは37℃のインキュベーターに保管することで液化させます。
動良好精子の回収
回収された精液は処理され、次に精子を濃縮し、運動良好な精子を回収していきます。その際は、白血球や細菌などの不要物を除去します。
※人工授精における精子の調整とは、受精しやすい精子を選別することです。受精しやすい精子とは、「子宮内腔から受精が行われる卵管膨大部まで到達することができる精子」のことです。運動良好な精子は、受精する能力が高い傾向にあります。そのため、できるだけ多くの運動良好な精子を回収することが大事です。
精子調整法
精子の調整法として代表的な方法が2つあります。
密度勾配遠心法
浸透圧を上げることなく密度勾配を作り、効率よく精子を濃縮する方法です。男性の精液をパーコール液という特殊な液体に入れて15~20分間遠心分離器にかけます。一番下に沈殿した生存している精子を回収していきます。密度勾配遠心法はメリットとして処理時間が短くて済む点が挙げられますが、費用が高い点がデメリットです。
スイムアップ法
精子自身の運動性を利用した方法です。精液の所見が正常か、それに近い場合に行われます。培養液の中に液化した精液もしくは遠心して分離した精子を培養液に入れ、泳いで上がってきた精子を回収します。スイムアップ法は、処理時間がかかり、運動性の少ない精子の場合には回収率が悪くなるという懸念があります。
人工授精の方法
精子採取、準備
 「精子調整法」で記載したように、密度勾配遠心法またはスイムアップ法にて精子の調整を行います。精子は人工授精当日に用意していただきます。
「精子調整法」で記載したように、密度勾配遠心法またはスイムアップ法にて精子の調整を行います。精子は人工授精当日に用意していただきます。
人工授精のスケジュール
最初に自然排卵周期で行うのか、それとも排卵誘発剤を使用する方法で行うのかについて検討します。
一般的に、自然排卵周期より排卵誘発剤を使用する方法の方が、妊娠率が上昇すると言われています。とはいえ、排卵誘発剤を用いることで、多胎妊娠の可能性も高くなります。
自然周期の場合
- 月経周期10日目~12日目(排卵の2~3日前)
超音波検査で卵胞の発育の程度や子宮内膜の厚さを確認し、排卵日を予想していきます。卵胞の直径が20㎜くらいになると排卵します。また、ホルモン検査を行う場合もあります。 - 月経周期10日目~12日目(排卵の2~3日前)
超音波検査で卵胞の発育の程度や子宮内膜の厚さを確認し、排卵日を予想していきます。卵胞の直径が20㎜くらいになると排卵します。また、ホルモン検査を行う場合もあります。 - 人工授精後に、黄体補充療法(黄体ホルモンを内服)を行います。
※黄体機能の低下は受精卵の着床障害や流産の原因になることがあります。 - 人工授精実施後、2週間経過しても月経が来ない場合は妊娠の判定を行います。
排卵誘発法を併用した場合
- 月経周期5~14日目
卵巣の刺激が必要な方には以下の薬剤を使用します。
・クロミフェン、レトロゾールなどの内服薬
・hMG/rFSH
注射を行う回数だけ来院が必要になります。また、自己注射も可能です。
※hMG:ヒト下垂体性性腺刺激ホルモン
※FSH:卵胞刺激ホルモン - 月経周期10~12日目
超音波検査で卵胞の発育の程度や子宮内膜の厚さを確認し、排卵日を予測していきます。ここでも卵胞の直径20㎜くらいが、排卵の目安です。また、ホルモン検査を受けていただくこともあります。 - 月経周期12~13日目(LHサージを誘起)
注射(hCG)もしくは点鼻薬(GnRHアゴニスト製剤)を用いてLHサージを誘起します。約36時間後に排卵が起こります。
※hCG:ヒト絨毛性ゴナドトロピン
※GnRH:性腺刺激ホルモン放出ホルモン - 人工授精当日(注射後約36時間)
精液を準備していただき、調整を行った精子を子宮内へ注入します。 - 人工授精後は、黄体ホルモン剤を内服していただきます。
※黄体機能の低下は、受精卵の着床障害や流産の原因になることがあります。 - 人工授精実施後、2週間経過しても月経が来ない場合は妊娠の判定を行います。
副作用およびリスク
卵巣過剰刺激症候群(OHSS)
排卵誘発剤を使って卵巣刺激を行うことで、一度に多数の卵胞が発育することが可能になります。しかし、時には卵巣が腫大してしまい、腹水の貯留が起こり、腹痛、腹部膨満感、血液濃縮、乏尿、血栓症などを伴うケースがあります。
出血
カテーテル挿入によって、ごく少量の出血が出る場合があります。
感染
子宮や卵管、腹腔内に感染が認められることがあります。
多胎妊娠
卵巣刺激法を併用した排卵誘発法を行うと、多胎妊娠の可能性が増えます。クロミフェンによる多胎妊娠の可能性は低いのですが、hMG/rFSHなどのゴナドトロピン製剤を使うと、5倍近く可能性が高まると報告されています。このため診察にて、直径16mm以上の発育卵胞を4個以上認めた場合は、多胎妊娠となるリスクから、その周期の人工授精を中止させていただきます。
人工授精の成績と施行回数について
日本産婦人科学会によると、人工授精の1周期あたりの妊娠率は5〜10%とされ、4周期以上行った累積妊娠率は、40歳未満で約20%、40歳以上で10〜15%だとされています。つまり、妊娠が確認された患者のうち88.0%が4周期以内であり、80%以上の不妊症患者が、人工授精では妊娠が難しいということでした。
なお、日本生殖医学会によると、人工授精を行う回数は、9割近くの方が最初の4周期以内で妊娠が認められているため、多くとも4~6周期をめどに体外受精などを検討されるということです。
当院でも、こうした臨床事例や先行研究、データに基づき、患者様に合った適切な人工授精の方法、回数等をご提案させていただいています。何かご不明点等ございましたら、お気軽にご相談ください。

